
當我活著,我要做生命的主宰,而不做它的奴隸。
——詩人惠特曼Walt Whitman
作者:流行病學專家 何美鄉研究員
每一條生命的消逝,在親友的心中,不是一個數字,而是生命中無法量化的全部。
醫護人員專注於眼前的病患,以腦袋中的知識,為每一位病患做出最佳的照護選擇。疫情突發,這樣的最佳選擇可能無法伸手可及;況且,什麼是最佳的照護選項,好像也無法確定。
2020年3月,電視螢幕上出現了紐約市中央公園內排排站立的帳篷,說是用於收置新冠病人。還有堆滿屍體的冷凍車房,也出現在紐約市的某個角落。身在臺灣的你,有沒有在剎那間,感受到那個平常不被你放在心上的名詞--國家--對你的重要性?因為疫情,不同的國家可以是如此迥異的場景。
新冠疫情爆發以來,截至2022年7月28日,全世界死亡人數達639萬人,臺灣則有8,714人喪命。疫情期間,公衛界無不力挽狂瀾,竭盡所能想要達到的,不就是一個可能的最低傷亡數字?但最低傷亡數字到底可以多低,或應該要多低?疫情當下容易見樹不見林,許多問題往往要等疫情告一段落,才能做出比較與評估。
新冠死亡率低,等於防疫做得好?
上面這個問題的答案,可能無法簡單回答。因為各國對於新冠死亡的判斷標準與防疫策略不一。
依據世界衛生組織在2020年4月(R1)公佈的「新冠死亡定義」:新冠感染是確診病例或疑似病例的「死亡主因」。如果新冠病毒感染只是輔助因素,而不是直接導致死亡的原因,則不計算在內。例如某人車禍喪生,遺體解剖發現死者患有新冠肺炎,但因為主要死因是車禍導致的顱內出血,而非新冠病毒,故不會列入新冠死亡名單。
確診病例很好理解,但為何也要把「疑似確診病例」列入?主要是因為在大流行期間,試劑與醫療資源不足的時空背景下,只要臨床症狀相符者,則可列為「疑似病例」,目的在於幫助我們更確切監控疫情的影響範圍有多大。
很多國家早在2020年4月世衛公佈新冠死亡定義之前,就已擬定死亡病例的定義。因此各國確診數字與死亡數字,很難拿來直接比較。例如,俄國對新冠死亡的定義是一定要有解剖結果(R2),這樣的定義肯定會低估新冠的致死率(確診死亡人數/總確診人數);而新冠的死亡率(確診人數/總人口數),也受到試劑與醫療資源是否充足的影響,以至於我們不能將各國的死亡率放在同一個水平上檢視。同樣的,我們也很難拿新冠死亡率來判斷一個國家的防疫成效,因為各國的確診與死亡率的報告定義迥異,導致這些新冠死亡率的數字無法直接比較。
新冠病毒旋風似的造成全球疫情大流行,迫使各國快速反應,擬出防疫政策。然而,各國不同的防疫政策,從流行病學及公共衛生的角度嚴格來看,充其量僅能算是「超大型田野試驗」。因為在訂定這些防疫政策之前,沒有人可以預測或評估哪種策略最好。因此大部分國家都只能邊做邊調整,像英國就從剛開始所謂「輕症不檢測、學校不停課」的佛系防疫策略,轉向暫停大型聚會、提升防疫社交距離的策略。
在充滿不確定性的防疫策略,且通報標準各國不一的前提下,我們要如何看出各國的防疫成效差異?疫情期間「全死因的超額死亡率」分析,可能是當下被認為可以克服這種國與國之間既有差異的最好方法。
以超額死亡看待各國防疫成效
在正常狀況下,一個國家各種疾病的發病率與死亡率,通常會穩定地維持在一個可預期的範圍內,即便呈現長期增加或減少的趨勢,也都可以依據其過往的經驗來預估短期或長期的發展狀況。因此,若有突發的戰爭、超強寒流,或像是新冠病毒這樣的嚴重疫災,都會使當年度的死亡人數有超乎預期範圍的可能,而呈現所謂「超額死亡」的現象。
為什麼會說以「全死因的超額死亡率」分析新冠疫情,會比較準確?因為超額死亡率提供了一個國家(或地區)在特定時期內,與預期的死亡人數相比,估算出可能與突發事件有關的額外死亡人數。至於何謂預期死亡人數?通常是以前一年的同一時間,或事發之前多年的年平均值來估計。
針對新冠疫情,以全死因(舉凡疾病、意外等各種死因)的總死亡數分析超額死亡率,就可以克服各國在報告和檢測新冠標準的差異,以及死亡證明上死因分類的差異。
臺灣呈現負超額死亡
針對2020至2021年的新冠疫情,至少有兩個研究,針對世界各國的總死亡人數相對於新冠死亡人數,進行超額死亡的分析。
世界衛生組織所主導的研究(R3),估算出全球在疫情這兩年的超額死亡為1491萬(13.3-16.6M) 人。此研究報告在2022年5月5日刊出,同年6月做了一些錯誤修訂,如德國的超額死亡減半、瑞典的超額死亡增加等等。
另一項研究(R4)經過同儕審查發表於期刊上,由一個國際研究團隊,以長期收集各國資料並研究各國各種疾病所造成的危害(Disease Burden Group, DBG)的基礎與架構,評估了全球新冠疫情的超額死亡,結果顯示,全球超額死亡約1,820萬人(17.1-19.6M)。
這兩個研究因選取的背景值不同,世衛選取2015至2019年的死亡數據,而DBG研究則使用2009至2019年的死亡數據,導致結果有所差異。不過就全球估算會有如此差異也不令人意外,1918到1919年流感大流行造成的死亡人數,估計出來的差異值更廣,從 4000萬到一億不等。
以上兩項研究雖然都有提供各國資料,但世衛的報告不會有臺灣單獨資料的呈現。參考DBG研究的結果,臺灣在2020到2021年是全球少數呈現負超額死亡的五個國家之一,其餘四個分別為澳洲、冰島、紐西蘭、新加坡。《英國經濟學人》雜誌也進行了類似的研究,有關臺灣部分,所得到的結果與DBG雷同:臺灣在2020至2021年的疫情期間,呈現負超額死亡。
負超額死亡是什麼?簡單說,就是實際死亡人數比預期少。
你有發現嗎?根據DBG的研究結果,我們可以發現負超額死亡國家有一個共通點:多數皆為島國。島國可以進行更有效的邊境管控措施,進而減少境外移入病例,同時也降低了病毒進入國境內的機率。當然也不能忽略這些國家的防疫作為,但有了天然屏障,加上部分國家人口密度低,好比紐西蘭,都是促成負超額死亡的助力。不過有些國家(英國),並未善用島國優勢以邊境管制來防疫。
死亡位移,讓我們對新冠死因有更多理解
新冠疫情高峰期間,感染者雖多,但死亡人數相對較低,而死亡者中大多數皆罹患常見共病,如心血管疾病、高血壓等高風險虛弱族群。這些患者的共病,才是導致死亡數字增加的主因。也就是說,新冠病毒感染的死亡衝擊,主要是集中在健康狀況原本就不佳的族群,而導致死亡人數/死亡率的提升。我們還發現,在特定疫情期間,一些虛弱族群因感染新冠病毒,在原本身體狀況就不好的情況下,提早面臨死亡,進而在高峰期之後,出現一段非新冠總死亡率低於預期的時期,因為疫情讓關鍵族群的死亡稍微提早。
我們以義大利北部利古里亞區的觀察來解釋(R5)。2020年疫情高峰期間,利古里亞每週有151人(95% CI 137.8-164.4)超額死亡,也就是說,全因死亡人數比疫情發生前五年(2015-2019)的週平均人數增加了63.3%。可是在接下來的八週,卻出現了比疫情爆發前五年的年平均絕對死亡人數少(-35.9,95% CI -45.5 -26.0)的狀況。作者稱之為「死亡位移」(Mortality displacement)效應。也有人稱之為「收穫效應」(Harvesting effect)。
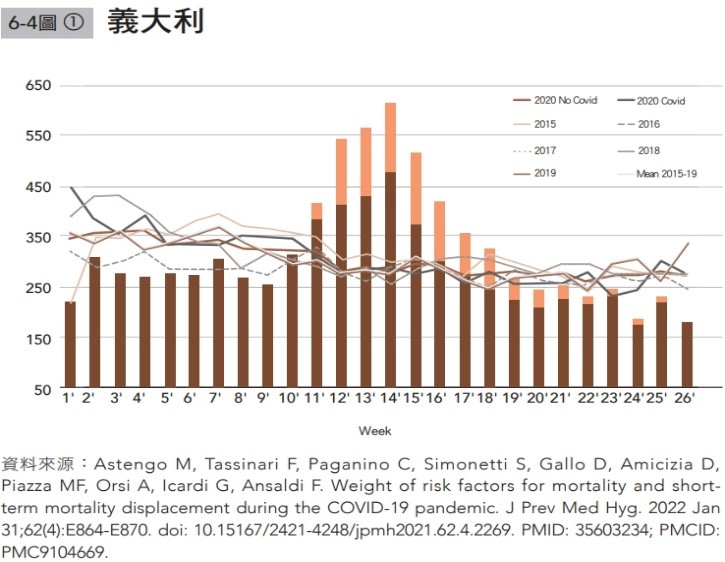
【圖說:2020年新冠疫情期間,義大利利古里亞區死亡人數所呈現之時間的位移效應】
死亡位移效應可以在時間上位移,也可以是死因的位移。如在以色列,新冠疫情高峰期,整個期間的非新冠死亡率,與前幾年大多數年齡組的總死亡率相比,顯著降低,特別是在2021年1月和2月的新冠高峰期(R6)。
造成這種情況的原因,可能是在感染高峰期間,因新冠疫情死亡的眾多人口,多數集中在老年人,而他們很多人也都有心血管疾病、糖尿病、高血壓等共病。這些人的死因被歸納為新冠病毒致死,或有些人本來身體就很不好,因染疫而提早了死亡的進程。所以接下來幾個月的時間,那些常見的死因,如上述提及的共病,卻呈現較低的死亡率。
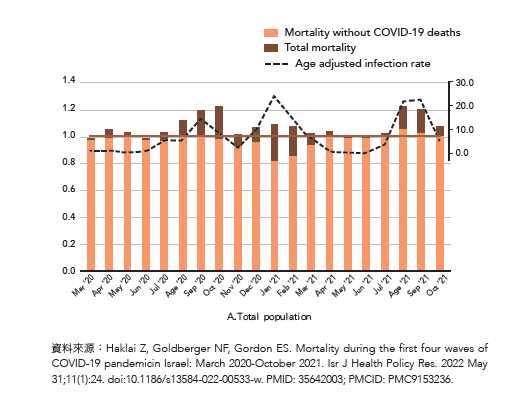
【圖說: 2020年3月至2021年10月,以色列死亡人數所呈現之死因的位移效應】
就臺灣而言,2019到2020年流感季節出現的病例沒有預估的多,連帶的肺炎死亡率也下降;加上2020到2021年的冬季,因為新冠疫情的防疫措施,跨國旅行減少也降低流感病毒入境的機會。兩個原因促使臺灣連續兩年肺炎死亡人數大大下降。雖然2021年5月Alpha病毒疫情釀成臺灣812人死亡,卻被疫情高峰前後的低死亡率給抵銷了。這是臺灣負超額死亡的部分原由。
一項墨西哥的分析(R7),更清楚闡述了死亡位移的現象。研究人員對各種死因進行分析,在2020到2021年間,新冠疫情死亡人數為439582人,全死因的總超額死亡為600590人(超出預期38.2%,95% CI:36.0-40.4)。研究人員發現,有些疾病的死亡率大幅成長,增幅最大的是糖尿病(比預期高出36.8%)、呼吸道感染(33.3%)、缺血性心臟病(32.5%)和高血壓(25.0%)。而多種其他病症的死亡率卻比預期低,如傳染病和寄生蟲病(-20.8%)、皮膚病(-17.5%)、非交通事故(-16.7 %)和惡性腫瘤(-5.3%)。
從墨西哥的案例就可以瞭解,新冠疫情可能會使死亡因素有所轉移,有可能某些病症的死亡率因而上升,有些卻會下降。
這種死亡位移效應,也可能與施打含去活化病毒的百日咳三合一疫苗(DTwP)相關。在以往使用三合一疫苗的年代(現在都用次單位疫苗),有一個非常仔細比較病例與對照組之差別,並長期觀察的研究指出(R8),接種DTwP疫苗後兩天內,女嬰猝死的機率微微增加(風險比1.7),接著在未來的兩到七天時間,死亡率的風險比則會下降至75%,之後會恢復成與對照組相當的數值。這是非常一致性的觀察,在不同年代使用去活化病毒百日咳疫苗時都會出現這樣的情形,這個現象其實就是所謂的死亡位移效應。經過時間的位移,而產生死亡率的變動。疫苗接種並不會增加死亡率,但可能會讓少數原本不健康的嬰兒的死亡,提早了幾天發生。
肺炎, 最後一根致命的稻草 ✽✽
人終有一死,而每個人都會有一個死因。
急性肺炎一直是近年來臺灣人的十大死因之一,依據世衛的資料,它也是全球的第四大死因。新冠病毒的死亡也屬於此類急性呼吸道感染。疫情期間,我們關心新冠相關的每日死亡人數,在疫情高峰期,臺灣每日100多人因此喪命,國人為此唏噓不已。但當疫情緩解後,我們不會再花心思問今天死亡數為何?屆時,臺灣還是平均每日會有30-40人死於急性肺部疾病(含急性肺炎),因為對年長者而言,急性肺炎是最常見的最後一根稻草;不過,一不小心,它也會讓一些人英年早逝(Premature death)。
到底是哪些病原體貢獻了這些急性肺炎的死亡?答案是,非常多種病原體,其中最重要的兩種病原都有成人疫苗可以預防感染後罹患重症,就是流感疫苗與肺炎鏈球菌疫苗。很快的,新冠病毒會加入此死因與疫苗的行列。
臺灣企業大亨王永慶先生,以90歲高齡仍參與公司的員工運動會,令人印象深刻,直到他罹患肺炎之後,身體狀況就大不如前。這也是為何他捐助幾億臺幣送臺灣人肺炎鏈球菌疫苗。這些成人疫苗的使用,對年長者而言,最大功能就在於預防重症;最重要的是,有助於你的健康餘命,當然也會稍稍減少高齡死亡率,但只是額外紅利,可遇不可求。
參考資料
1. World Health Organization. International Guidelines for Certification and Classification (Coding) of COVID-19 as Cause of Death Based on ICD International Statistical Classification of Diseases. See https://www.who.int/classifications/icd/Guidelines_ Cause_of_Death_COVID-19-20200420-EN.pdf (last checked 10 June 2020)
2. Beaney et ql. Excess mortality: the gold standard in measuring the impact of COVID-19 worldwide? J R Soc Med. 2020 Sep;113(9):329-334.
3. Global excess deaths associated with COVID-19, January 2020 - December 2021· published in May 2022 (https://www.who.int/data/stories/global-excess-deaths-associated-with-covid-19-january-2020-december-2021)
4. COVID-19 Excess Mortality Collaborators. Estimating excess mortality due to the COVID-19 pandemic: a systematic analysis of COVID-19-related mortality, 2020-21. Lancet. 2022 Apr 16;399(10334):1513-1536.
5. Astengo et al. Weight of risk factors for mortality and short-term mortality displacement during the COVID-19 pandemic. J Prev Med Hyg. 2022 Jan 31;62(4):E864-E870.
6. Haklai Z, Goldberger NF, Gordon ES. Mortality during the first four waves of COVID-19 pandemic in Israel: March 2020-October 2021. Isr J Health Policy Res. 2022 May 31;11(1):24.
7. Palacio-Mejía et al. Leading causes of excess mortality in Mexico during the COVID-19 pandemic 2020-2021: A death certificates study in a middle-income country. Lancet Reg Health Am. 2022 Sep;13:100303.
8. Huang WT, Chen RT, Hsu YC, Glasser JW, Rhodes PH. Vaccination and unexplained sudden death risk in Taiwanese infants. Pharmacoepidemiol Drug Saf. 2017 Jan;26(1):17-25.
註:本文摘錄自何美鄉博士撰寫之書籍《從一個沒有名字的病開始》,由商周出版授權刊登。
